Акушерский паралич Дюшена-Эрба
Краткие сведения о нозологии
Акушерский паралич Дюшена-Эрба — это нарушение движений верхней конечности, возникающее в результате травматизации пучков плечевого нервного сплетения во время родов.
КЛИНИЧЕСКАЯ КАРТИНА:
- Отсутствие или значимое снижение активных движений пораженной руки.
- Снижение тонуса пораженной руки
- Значимое снижение или отсутствие чувствительности пораженной руки.
- Уменьшение объёма пораженной руки (на более поздних сроках заболевания)
- Опущение плеча на стороне поражения.
ДИАГНОСТИКА:
- Электронейромиография. Исследование позволяющее выявить степень и уровень функциональной сохранности нервов плечевого сплетения.
- МРТ плечевого сплетения. Позволяет визуализировать плечевое сплетение и определить наличие или отсутствие частичного или полного перерыва нервов.
Показания к хирургическому лечению:
- Нарушения движений в пораженной конечности
- Нарушения моторного и сенсорного ответов с нервов, на уровне плечевого сплетения, по электронейромиографии.
Противопоказания к оперативному лечению:
- Воспалительный процесс любой локализации в стадии обострения, неполной ремиссии
- Анемия средней и тяжелой степени.
- Тяжелое общесоматическое состояние
- Обострение хронических заболеваний.
Окончательное решение о наличии или отсутствии показаний к оперативному лечению принимает врач-нейрохирург в рамках очной или заочной консультации.
ОЖИДАЕМЫЙ РЕЗУЛЬТАТ ОПЕРАЦИИ:
Ожидаемым результатом операции является полное или частичное восстановление двигательной функции пораженной конечности. Эффект от оперативного лечения, в раннем послеоперационном периоде, в большинстве случаев, не заметен. Это связано с низкой регенеративной способностью нервной ткани. Первые признаки восстановления нервов пораженной конечности проявляются не ранее 2-3 месяцев после хирургического лечения.
ОСОБЕННОСТИ ПОСЛЕОПЕРАЦИОННОГО ПЕРИОДА:
В течение 10-20 дней необходимо соблюдение охранительного режима, в отношении пораженной конечности. Затем рекомендуется проведение активных реабилитационных мероприятий (ЛФК, физиолечение, чрезкожная электростимуляция нервов). Так же рекомендуется использование нейрометаболической терапии (амбулаторно, либо в условиях специализированного отделения), под контролем невролога.
Ограничения в послеоперационном периоде:
В послеоперационном периоде, в течение 10-20 дней необходимо ограничение пассивных движений в пораженной конечности.
Необходимость в повторной явке в ФЦН, наблюдения по месту жительства:
В послеоперационном периоде пациенту рекомендуется динамическое наблюдение у невролога. Выполнение электронейромиографии, с периодичностью 1 раз в 6 месяцев. Повторные консультации нейрохирурга, с результатами электронейромиографии.
МЕТОДЫ ЛЕЧЕНИЯ:
- Эндоскопический невролиз плечевого сплетения.
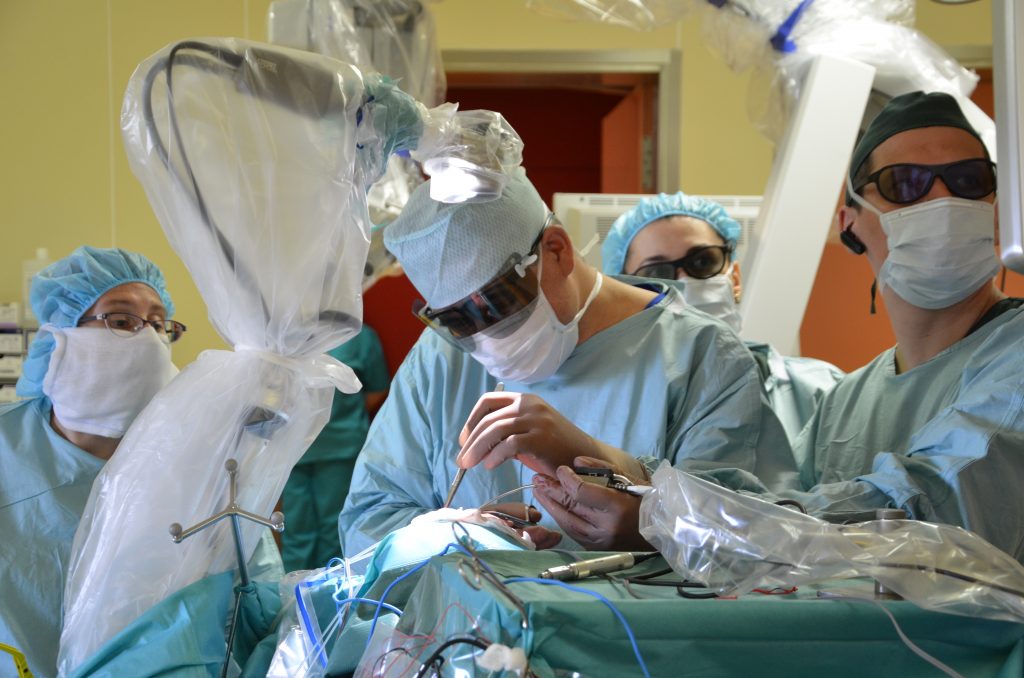
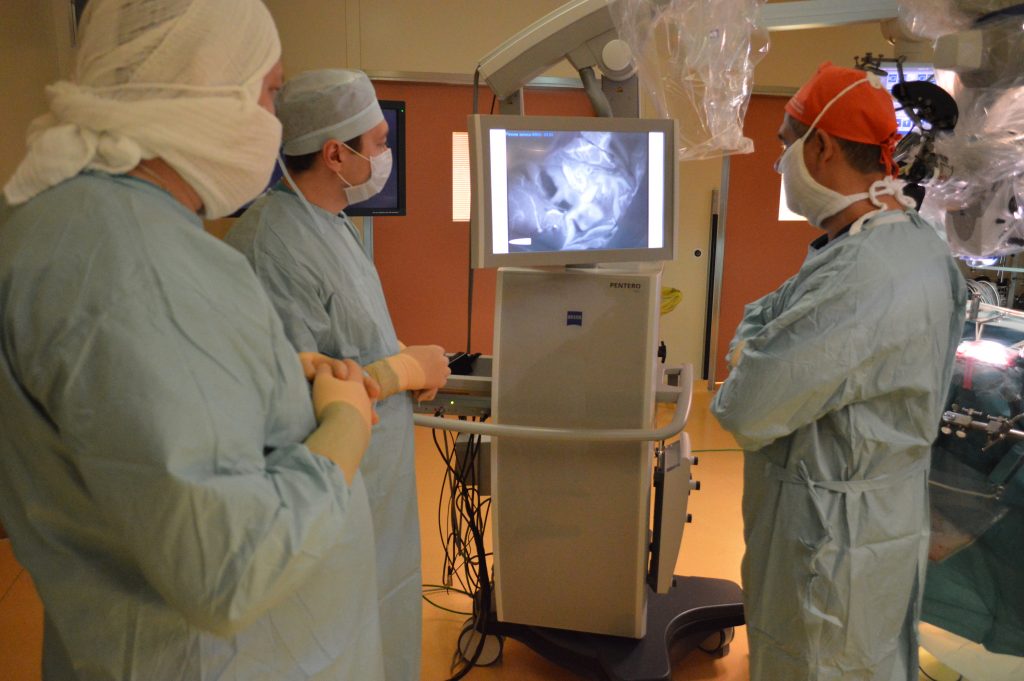
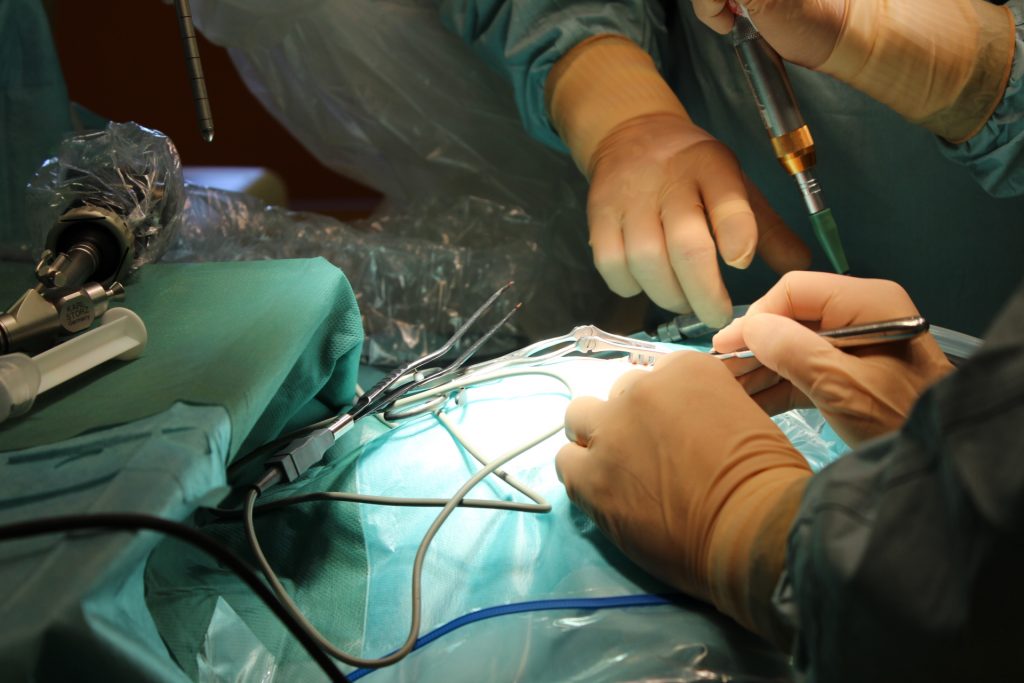
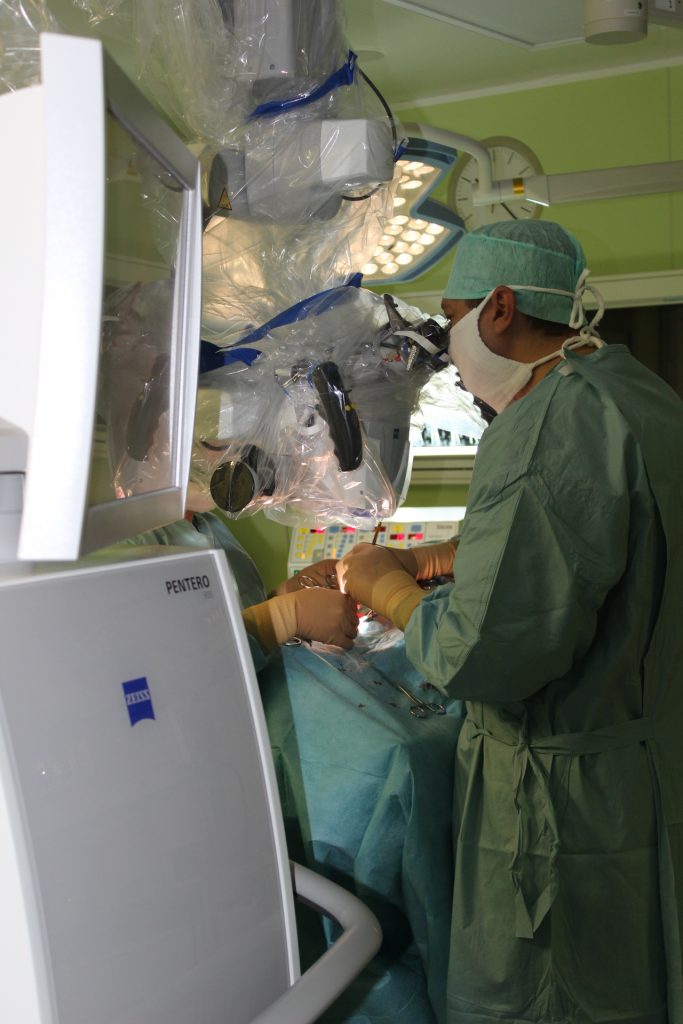
Данный вид оперативного лечения заключается в том, чтобы освободить пучки плечевого сплетения от сдавливающих агентов (посттравматические рубцы, оссифицированные гематомы и др.). Операция выполняется через небольшой разрез(1,5-2 см) в подмышечной области. Малоинвазивность данной операции обеспечивается за счет использования эндоскопического оборудования и инструментов. Нейрофизиологический контроль позволяет отслеживать уровень проводимости импульсов по нервам, непосредственно во время операции.
Целью этого вида оперативного лечения так же является освобождение пучков плечевого сплетения от сдавливающих их тканей. Операция производится через разрез в надключичной области, под микроскопом. Данный вид оперативного лечения используется при невозможности применения эндоскопа (грубые рубцовые изменения области плечевого сплетения). Так же для контроля функциональной сохранности пучков плечевого сплетения используется нейрофизиологический мониторинг.
- Микрохирургическая невротизация пучков плечевого сплетения под нейрофизиологическим контролем.
Данный вид оперативного лечения предполагает подшивание поврежденного нерва к другому, функционирующему нерву (невротизатор). В качестве невротизатора, в данном случае, можно использовать добавочный нерв, ветви шейного сплетения, длинный грудной, диафрагмальный, медиальные грудные, межреберные нервы. Ожидаемым результатом оперативного лечения является «прорастание» здорового нерва в поврежденный и достижение, тем самым, частичного или полного восстановления функций поврежденного нерва.
- Эндоскопический шов нерва (конец в конец) под нейрофизиологическим контролем.
При эндоскопической ревизии плечевого сплетения может быть диагностирован перерыв одного или нескольких пучков. В данном случае выполняется шов нерва. Операция выполняется под контролем эндоскопа, чем обеспечивается минимальный операционный травматизм и облегченная ранняя послеоперационная реабилитация.